Ultimo Aggiornamento 19 Ottobre 2024
Le piaghe da decubito, sono lesioni ai tessuti che derivano da una pressione prolungata sulla pelle. Le piaghe da decubito più spesso si sviluppano sulla pelle che ricopre le zone ossee del corpo, come ad esempio, caviglie e tallone, fianchi o dei glutei.
Le persone più a rischio di piaghe da decubito sono quelli con una condizione medica che limita la loro capacità di cambiare posizione, e impone loro di utilizzare una sedia a rotelle o li confina in un letto per periodi prolungati.
Le piaghe da decubito sono in grado di svilupparsi velocemente e spesso sono difficili da trattare. Diverse strategie di assistenza possono aiutare a prevenire alcune piaghe da decubito e a promuovere la guarigione.
Sintomi
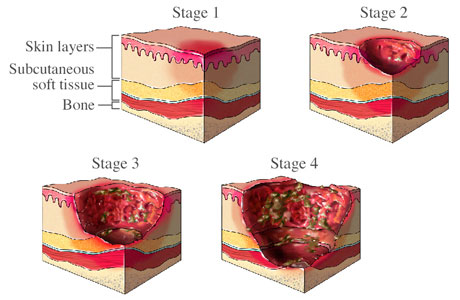
Le piaghe da decubito rientrano in una delle quattro fasi in base alla loro gravità.
Stadio I
Lo stadio iniziale ha le seguenti caratteristiche:
- La pelle è intatta.
- La pelle appare rossa nelle persone con il colore della pelle più chiaro, e bollente al tatto.
- Nelle persone con pelle scura, non ci può essere cambiamento nel colore della pelle. O la pelle può apparire, blu o viola.
- La zona colpita può essere dolorosa, dura, morbida, calda o più fredda rispetto alla pelle circostante.
Fase II
L’ulcera dello stadio II è una ferita aperta:
- Lo strato esterno della pelle (epidermide) e parte dello strato sottostante della pelle (derma) è danneggiato o perso.
- L’ulcera da pressione può apparire, rosa orossa, come una vera e propria ferita.
- Possono essere presenti bolle ripiene di liquido.
Stadio III
A questo punto, l’ulcera è una ferita profonda:
- La perdita della pelle di solito espone una certa quantità di grasso.
- L’ulcera ha un vero e proprio buco.
- Il fondo della ferita può avere qualche tessuto giallastro.
- Il danno può estendersi in profondità
Stadio IV
L’ulcera dello stadio IV mostra perdita di tessuto su larga scala:
- La ferita può esporre i muscoli, ossa e tendini.
- Il danno si estende spesso oltre la ferita primaria sotto strati di pelle sana.
Zone comuni di piaghe da decubito
Per le persone che fanno uso di una sedia a rotelle, le piaghe da decubito spesso si verificano sulla pelle nei seguenti siti:
- Coccige e glutei
- Scapole e colonna vertebrale
- Porzione posteriore delle braccia e delle gambe che si posano contro la sedia
Per le persone allettate, le zone colpite sono:
- Posteriore o laterale della testa
- Bordo delle orecchie
- Spalle o scapole
- Anca, parte bassa della schiena o coccige
- Talloni, le caviglie e la pelle dietro le ginocchia
L’ispezione della pelle dovrebbe essere una parte della routine di cura o di assistenza domiciliare per chi è confinato per molto tempo sulla sedia a rotelle o in un letto o per chi ha limitate capacità di movimento. Contattare immediatamente il medico se si nota qualsiasi segno o sintomo di ulcere da decubito. Cercare cure mediche immediate, se una persona sotto la vostra cura mostra segni di infezione, come febbre, drenaggio o cattivo odore dalle piaghe.
Cause
Le piaghe da decubito sono causate dalla pressione contro la pelle che inibisce un adeguato apporto di sangue alla cute e ai tessuti sottostanti. Altri fattori relativi alla mobilità limitata possono rendere la pelle vulnerabile ai danni e contribuire allo sviluppo di piaghe da decubito.
Ci sono tre fattori principali che contribuiscono:
- Pressione sostenuta. Quando la pelle e i tessuti sottostanti sono intrappolati tra osso e una superficie come una sedia a rotelle o letto, la pressione può essere superiore alla pressione del sangue che scorre nei capillari.
- Attrito. Quando una persona cambia posizione o è gestita da operatori sanitari, l’attrito può verificarsi quando la pelle è trascinata su una superficie. La resistenza al moto può essere anche maggiore se la pelle è umida. L’attrito tra la pelle e un’altra superficie può rendere la pelle più fragile e vulnerabile ai traumi.
- Taglio. Un taglio si verifica quando due superfici si muovono in direzione opposta. Per esempio, quando un letto d’ospedale è elevato alla testa, una persona può scivolare. Come il coccige si muove verso il basso, la pelle sopra l’osso può rimanere sul posto, essenzialmente tirando nella direzione opposta. Questo movimento potrebbe danneggiare i vasi sanguigni e i tessuti, rendendo il sito più vulnerabile ai danni da pressione sostenuta.
Fattori di rischio
Chiunque abbia limitata la mobilità, o non sia in grado di cambiare facilmente la posizione da seduti o a letto, è a rischio di piaghe da decubito.
L’immobilità può essere dovuta a:
- Paralisi
- Infortuni o malattie che richiedano un riposo a letto o su sedia a rotelle
- Recupero dopo un intervento chirurgico
- Sedazione
- Coma
Altri fattori che aumentano il rischio di piaghe da decubito sono:
- Età. La pelle degli anziani è in genere più fragile, più sottile, meno elastica e più secca rispetto alla pelle dei giovani adulti.
- Mancanza di percezione sensoriale. Le lesioni del midollo spinale, disturbi neurologici e altre condizioni possono risultare in una perdita di sensibilità. L’incapacità di percepire il dolore o disagio può portare a non essere a conoscenza di piaghe da decubito o la necessità di cambiare posizione.
- La perdita di peso. La perdita di peso è comune durante le malattie prolungate, e l’atrofia muscolare è molto comune nelle persone affette da paralisi.
- Cattiva alimentazione e idratazione. un’adeguata quantità di liquidi, calorie, proteine, vitamine e minerali nella dieta quotidiana sono importanti per mantenere la salute della pelle e prevenire la rottura dei tessuti.
- Incontinenza urinaria o fecale. Problemi con il controllo della vescica possono notevolmente aumentare il rischio di piaghe da decubito perché la pelle può spesso essere umida. Batteri da materia fecale possono causare gravi infezioni locali e portare a pericolo di vita.
- Eccesso di umidità o secchezza. Sempre per problemi di attrito
- Fumo. Il fumo danneggia la circolazione e riduce la quantità di ossigeno nel sangue.
- Spasmi muscolari. Persone che hanno spasmi muscolari o altri movimenti muscolari involontari possono avere un aumento del rischio di piaghe da decubito.
Complicazioni
Le complicazioni di ulcere da pressione sono:
- Sepsi. La sepsi si verifica quando i batteri entrano nel flusso sanguigno attraverso la pelle rotta e si diffondono in tutto il corpo, in rapida progressione
- Cellulite. Questa infezione acuta del tessuto connettivo della pelle provoca dolore, arrossamento e gonfiore, che possono essere gravi. La cellulite può anche portare a complicanze potenzialmente letali, tra cui sepsi e meningite.
- Infezioni ossee ed articolari. Queste si sviluppano quando l’infezione da decubito scava in profondità nelle articolazioni o ossa.
- Cancro.
Diagnosi
Per valutare le piaghe e l’entità del problema il medico deve:
- Determinare la dimensione e la profondità delle ulcere
- Verificare la presenza di emorragie, fluidi o detriti nella ferita che possono indicare infezioni gravi
- Determinare se ci sono odori che indicano una infezione
- Valutare la zona intorno alla ferita
- Verificare la presenza di piaghe da decubito in altre parti del corpo
Trattamenti
Nella Fase I e fase II, le piaghe da decubito di solito guariscono nel giro di settimane o mesi con cura conservativa della ferita e con le cure appropriate. Quelle dello stadio III e IV sono più difficili da trattare. In una persona che ha una malattia terminale o più patologie croniche, il trattamento delle ulcere da pressione può concentrarsi principalmente sulla gestione del dolore piuttosto che la completa guarigione di una ferita.
Team di trattamento
Rivolgendosi ai molti aspetti della cura delle ferite di solito si richiede un approccio multidisciplinare. I membri di un team di assistenza possono includere:
- Un medico di base che supervisiona il piano di trattamento
- Un medico specializzato nella cura delle ferite
- Infermieri o assistenti sanitari che forniscono sia la cura che l’educazione per la gestione delle ferite
- Un assistente sociale che aiuta sulle preoccupazioni emotive relative al recupero a lungo termine
- Un terapista fisico che aiuta a migliorare la mobilità
- Una dietista che valuta i bisogni nutrizionali e raccomanda una dieta appropriata
- Un neurochirurgo, chirurgo ortopedico o chirurgo plastico, a seconda che la chirurgia sia necessaria e che tipo di intervento chirurgico necessiti.
Alleviare la pressione
Il primo passo nel trattamento di una piaga in qualsiasi momento è alleviare la pressione che la causa. Strategie per ridurre la pressione sono le seguenti:
- Riposizionamento. Una persona con ulcere da pressione deve essere riposizionata regolarmente e collocata in posizioni corrette.
- Superfici di supporto. cuscini speciali,materassi e letti possono aiutare una persona ad alleviare la pressione su una ferita esistente e a proteggere la pelle vulnerabile da eventuali danni.
La rimozione dei tessuti danneggiati
Per guarire correttamente, le ferite devono essere privi di tessuto danneggiato, o infetto. La rimozione di questi tessuti è realizzato con una serie di metodi, a seconda della gravità della ferita, le condizioni generali e gli obiettivi del trattamento. Le opzioni includono:
- Sbrigliamento chirurgico, che comporta il taglio dei tessuti infetti o di scarto
- Sbrigliamento meccanico, che utilizza una serie di metodi per rimuovere i materiali di scarto nella ferita
- Sbrigliamento autolitico, processo naturale del corpo di reclutare enzimi per abbattere tessuti infetti o di scarto, può essere migliorato con una medicazione appropriata che mantiene la ferita umida e pulita.
- Sbrigliamento enzimatico è l’uso di enzimi chimici per abbattere i tessuti di scarto.
Pulizia e medicazione delle ferite
La cura che promuove la guarigione della ferita include quanto segue:
- Pulizia. E ‘essenziale tenere le ferite pulite per prevenire l’infezione. Una ferita normale può essere lavata delicatamente con acqua e sapone neutro, ma ferite aperte devono essere pulite con una soluzione di acqua salata (soluzione fisiologica) ogni volta che si cambia la medicazione.
- Medicazioni. Una medicazione promuove la guarigione , creando una barriera contro le infezioni. Una varietà di medicazioni sono disponibili, tra cui, garze, gel, schiume e rivestimenti vari.
Altri interventi
Altri interventi che possono essere utilizzati sono:
- Gestione del dolore. Gli interventi che possono ridurre il dolore includono l’uso di farmaci anti-infiammatori non steroidei
- Antibiotici. Le ulcere da pressione che sono infette e non rispondono ad altri interventi possono essere trattate con antibiotici topici o per via orale.
- Dieta sana.
- Miorilassanti. Il diazepam , tizanidina , dantrolene e baclofen, possono inibire gli spasmi muscolari e permettere la guarigione delle piaghe che potrebbe essere stata causata o aggravata da spasmi legati ad attriti o tagli .
Riparazione chirurgica
Le ulcere da pressione che non riescono a guarire possono richiedere un intervento chirurgico. Gli obiettivi della chirurgia includono, migliorare l’igiene e l’aspetto della piaga, prevenire o curare l’infezione, ridurre la perdita di liquidi attraverso la ferita, riducendo il rischio di cancro.
Bluestein D, et al. Le ulcere da pressione: prevenzione, valutazione e gestione. Famiglia medico americano. 2008; 78:1186.
Dealey C. cura della pelle e ulcere da pressione. I progressi nella cura della pelle e delle ferite 2009; 22:421.
Nero J, et al. Nazionale Pressure Ulcer Advisory Panel ha aggiornato sistema di stadiazione delle ulcere da pressione. Nursing Dermatologia / Nurses Association Dermatologia dei 2007; 19:343.
Ulcere da decubito. I Manuali Merck: Il Manuale Merck per gli Operatori Sanitari. http://www.merck.com/mmpe/sec10/ch126/ch126a.html. Consultato il 25 Gennaio 2011.
Abrams GM. Complicanze croniche della lesione del midollo spinale. http://www.uptodate.com/home/index.html. Consultato il 28 gennaio 2011.
Dorner B, et al. Il ruolo della nutrizione nella prevenzione e nel trattamento delle ulcere da pressione: National Pressure Ulcer Advisory Panel carta bianca. I progressi nella cura della pelle e delle ferite 2009; 22:212.
Langemo DK, et al. Le ulcere da pressione in individui che ricevono cure palliative: A National Pressure Ulcer Advisory Panel di carta bianca. I progressi nella cura della pelle e delle ferite. 2010; 23:59.
Jaul E. Valutazione e gestione delle ulcere da pressione negli anziani: strategie attuali. Farmaci e invecchiamento. 2010; 27:311.
Garcia AD. Valutazione e gestione delle ulcere da pressione negli anziani. Le Cliniche mediche del Nord America. 2006; 90:928.
I. Tleyjeh complicanze infettive delle ulcere da pressione. http://www.uptodate.com/home/index.html. Consultato il 30 gennaio 2011.
Berlowitz D. Il trattamento delle ulcere da pressione. http://www.uptodate.com/home/index.html. Consultato il 30 gennaio 2011.
Berlowitz D. Prevenzione delle ulcere da pressione. http://www.uptodate.com/home/index.html. Consultato il 30 gennaio 2011.