Ultimo Aggiornamento 16 Gennaio 2018
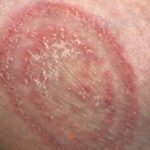
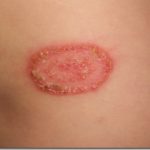
Il piede dell’atleta è un’infezione fungina che si sviluppa nelle zone umide tra le dita dei piedi e talvolta in altre parti del piede. Il piede d’atleta provoca di solito prurito, pizzicore e bruciore.
Il piede d’atleta, chiamato anche tinea pedis, è il tipo più comune di infezione fungina. E’ strettamente legata ad altre infezioni fungine. Sebbene sia contagiosa, può essere trattata con farmaci antifungini da banco.
Sintomi
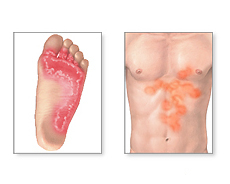
I segni ed i sintomi del piede dell’atleta possono essere numerosi. Essi includono:
- Prurito e bruciore tra le dita dei piedi
- Prurito e bruciore sotto la pianta dei piedi
- Vesciche pruriginose
- Screpolature e desquamazione della pelle, soprattutto tra le dita dei piedi e sulle piante dei piedi
- Eccessiva secchezza della pelle sul fondo o sui lati dei piedi
- Unghie dei piedi che sono spesse, friabili, scolorite o fuori dal letto ungueale
- Onicomicosi, una infezione fungina che può svilupparsi, con o senza altri segni e sintomi del piede dell’atleta.
In presenza di una eruzione cutanea sul piede che non migliora o peggiora consultare sempre il medico.
Cause
Il piede dell’atleta è strettamente correlato ad altre infezioni fungine, tra cui la tigna. Un gruppo di muffe e funghi chiamati dermatofiti causano queste infezioni. Questi organismi microscopici sono normali abitanti della pelle, e la loro crescita resta sotto controllo fino a quando la pelle è pulita e asciutta. Tuttavia, i dermatofiti prosperano in ambienti umidi.
Il piede d’atleta di solito si verifica con scarpe strette che stringeno le dita insieme e creano zone calde e umide tra di loro. Anche scarpe di plastica,possono fornire un ambiente accogliente per la crescita di funghi e infezioni.
Il piede dell’atleta è contagioso e può essere trasmesso attraverso il contatto con superfici contaminate, come asciugamani, pavimenti e scarpe.
Fattori di rischio
Si è a più alto rischio di piede d’atleta se:
- Si è di sesso maschile
- Si indossano frequentemente calzini o scarpe umide
- Si condividono stuoie, tappeti, lenzuola, vestiti o scarpe con qualcuno che ha una infezione fungina
- Si cammina a piedi nudi nelle aree pubbliche in cui l’infezione può diffondersi, come spogliatoi, saune, piscine, bagni e docce in comune
- Si ha un sistema immunitario indebolito
Complicazioni
Il piede d’atleta può portare a complicanze, tra cui:
- Infezioni secondarie. Il piede d’atleta, può creare un ambiente che invita a una infezione batterica secondaria. Producendo una sostanza antibiotica, il fungo può uccidere i batteri più vulnerabili e favorire la crescita eccessiva di più robusti, e resistenti. A sua volta, il batterio rilascia sostanze che possono causare rottura dei tessuti.
- Una reazione allergica. Dopo un episodio di piede d’atleta, alcune proteine potrebbero essere immettesse nel flusso sanguigno, causando una reazione allergica che può causare un’eruzione di vesciche sulle dita, dei piedi o delle mani.
Diagnosi
Il medico vorrà determinare se i segni ed i sintomi sono causati dal piede d’atleta o da un altro disturbo della pelle, come dermatiti, psoriasi, etc.
Il medico può richiedere che campioni dalla zona infetta vengano analizzati al microscopio. Se un campione mostra la presenza di funghi, il trattamento può includere un farmaco antifungino. Se il test è negativo, il medico può esaminare l’area con la lampada di Wood (luce nera) per vedere se c’è una fluorescenza rossastra causata da batteri. Se entrambi i test sono negativi, un campione può essere inviato ad un laboratorio per ulteriosi e più approfondite analisi.
Trattamenti
Se il piede d’atleta è mite, il medico può suggerire di utilizzare farmaci antifungini da banco, come unguenti, lozioni, polveri o spray. Se il piede d’atleta non risponde ai trattamenti, potrebbe essere necessaria una prescrizione di farmaci topici o per via orale (sistemica).
Farmaci comunemente utilizzati
- Butenafine (Lotrimin Ultra)
- Clotrimazolo (Lotrimin AF)
- Miconazolo (Desenex, Zeasorb, altri)
- Terbinafina (Lamisil AT)
- Tolnaftate (Tinactin, Ting, altri)
Farmaci soggetti a prescrizione medica
Se il piede dell’atleta è grave o non risponde cure di base, potrebbe essere necessaria una azione con farmaci per uso topico o per via orale.
- Farmaci topici. Questi includono clotrimazolo e miconazolo.
- Farmaci per via orale. Questi includono itraconazolo (Sporanox), fluconazolo (Diflucan) e terbinafina (Lamisil). Gli effetti collaterali da farmaci per via orale comprendono disturbi gastrointestinali, eruzioni cutanee e alterazione della funzionalità epatica.
Se il piede d’atleta si ripresenta frequentemente il medico può raccomandare l’uso di un farmaco in modo continuativo.
Prevenzione
Questi suggerimenti possono aiutare a evitare il piede d’atleta o ad alleviare i sintomi se l’infezione si verifica:
- Mantenere i piedi asciutti, soprattutto tra le dita dei piedi.
- Usare materiali naturali. indossare calze che sono fatte di materiali naturali, come cotone o lana.
- Cambiare calze e calzini regolarmente. Se i piedi sudano molto, cambiare i calzini due volte al giorno.
- Indossare le giuste calzature. Evitare calzature in materiale sintetico, come il vinile o la gomma.
- Avere sempre scarpe di riserva. Non indossare lo stesso paio ogni giorno .
- Proteggere i piedi nei luoghi pubblici. indossare sandali o scarpe impermeabili in docce comuni, piscine, centri fitness e altre aree pubbliche.
- Non condividere le scarpe.
Goldstein A, et al. Dermatofiti (tinea) infezioni. http://www.uptodate.com/home/index.html. 7 SETTEMBRE 2010.
Trevino J, et al. Tinea (dermatofiti) infezioni. American Academy of Dermatology. http://www.aad.org/education/students/Tineainfect.htm.27 settembre 2010.
Augenbaugh W. cutanea infezioni fungine. In: Bope ET, et al. La terapia corrente di Conn. Philadelphia, Pa.: Saunders Elsevier, 2010. 27 settembre 2010.
Dermatofiti infezioni fungine. In: Habif TP. Clinica Dermatologia: Una Guida colori per diagnosi e terapia. 5 ª ediz. Edimburgo, New York, NY: Mosby Elsevier, 2010. 28 settembre 2010.
Infezioni da funghi: Tinea. American College Osteopathic di Dermatologia. http://www.aocd.org/skin/dermatologic_diseases/fungus_infections.html. 29 settembre 2010.