Ultimo Aggiornamento 15 Febbraio 2016
L’epatite autoimmune è l’infiammazione nel fegato che si verifica quando il sistema immunitario attacca il fegato. Anche se la causa della epatite autoimmune non è del tutto chiara, alcune malattie, tossine e farmaci possono provocare in persone sensibili, questo particolare problema.
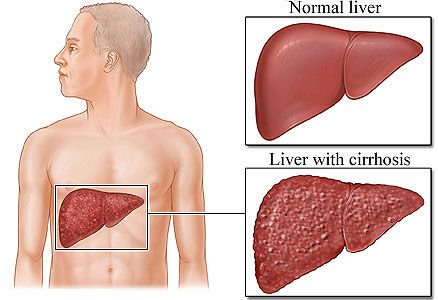
Se non trattata l’epatite autoimmune può condurre alla cicatrizzazione del fegato (cirrosi) e infine, all’insufficienza epatica. Se diagnosticata e trattata precocemente, tuttavia, l’epatite autoimmune spesso può essere controllata con farmaci che deprimono il sistema immunitario.
Un trapianto di fegato può essere una opzione quando l’epatite autoimmune non risponde ai trattamenti farmacologici o quando la malattia epatica è in stadio avanzato.
Sintomi
Segni e sintomi di epatite autoimmune possono variare da lievi a gravi e possono verificarsi improvvisamente o nel tempo. I sintomi possono includere:
- Fatica
- Disturbi addominali
- Dolore alle articolazioni
- Prurito
- Ingiallimento della pelle e del bianco degli occhi (ittero)
- Ingrossamento del fegato
- Vasi sanguigni anomali sulla pelle (angiomi)
- Nausea e vomito
- Perdita di appetito
- Eruzioni cutanee
- Urine di colore scuro
- Nelle donne, la perdita delle mestruazioni
Cause
L’epatite autoimmune si verifica quando il sistema immunitario, che attacca di solito virus, batteri e altri agenti patogeni, si scaglia contro il fegato. Questo attacco al fegato può portare a infiammazioni croniche e gravi danni alle cellule epatiche. Il motivo per cui il corpo si rivolta contro se stesso non è chiaro, ma i ricercatori pensano che l’epatite autoimmune possa essere causata da una interazione tra diversi fattori di rischio, come infezioni, farmaci e una predisposizione genetica.
Tipi di epatite autoimmune
I medici hanno identificato due principali forme di epatite autoimmune:
- Tipo 1 (classico). Questo è il tipo più comune della malattia. Può verificarsi a qualsiasi età. Circa la metà delle persone affette da epatite autoimmune di tipo 1 hanno altre malattie autoimmuni, come la tiroidite, l’artrite reumatoide o la colite ulcerosa.
- Epatite autoimmune di tipo 2. E’ più comune nelle ragazze giovani e si verifica spesso con altre malattie autoimmuni.
Fattori di rischio
I fattori che possono aumentare il rischio di epatite autoimmune sono:
- Essere femmine. La malattia è molto più comune nelle donne.
- Età. l’epatite autoimmune di tipo 1 può verificarsi a qualsiasi età. Il tipo 2 però colpisce principalmente le giovani ragazze.
- Infezioni. L’epatite autoimmune può svilupparsi dopo una infezione batterica o virale.
- Uso di alcuni farmaci. Alcuni farmaci, quali l’antibiotico Minociclina (Dynacin, Minocin, altri) e il farmaco per il colesterolo Atorvastatina (Lipitor), sono stati collegati all’epatite autoimmune.
- Ereditarietà. L’evidenza suggerisce che esista una predisposizione genetica per l’epatite autoimmune
- Avere una malattia autoimmune. Le persone che hanno una malattia autoimmune hanno una maggiore probabilità di sviluppare l’epatite autoimmune.
Complicazioni
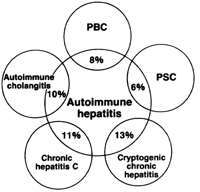
L’epatite autoimmune può essere associata con una varietà di altre malattie autoimmuni, tra cui:
- Anemia perniciosa. Associata a una serie di disturbi autoimmuni, l’anemia perniciosa si verifica quando una mancanza di vitamina B-12 interferisce con la capacità del corpo di formare globuli rossi.
- Anemia emolitica. In questo tipo di anemia, il sistema immunitario distrugge le cellule rosse del sangue.
- La colite ulcerosa. Questa malattia infiammatoria intestinale può causare gravi attacchi di diarrea acquosa o sanguinosa e dolore addominale.
- Tiroidite autoimmune (tiroidite di Hashimoto). In questa condizione, il sistema immunitario attacca la tiroide.
- Artrite reumatoide. L’artrite reumatoide si verifica quando il sistema immunitario attacca il rivestimento delle articolazioni, con conseguente deformità rigidità, dolore, gonfiore e, talvolta, e disabilità.
- La malattia celiaca. Questa malattia provoca una reazione anomala al glutine, una proteina presente in molti cereali.
Complicazioni del fegato
Se l’epatite autoimmune non viene trattata può provocare cicatrici permanenti del tessuto del fegato (cirrosi). Le complicanze della cirrosi sono:
- Aumento della pressione sanguigna nella vena portale.
- Vene dilatate nell’esofago (varici esofagee) Quando la circolazione attraverso la vena porta è bloccata, il sangue può refluire in altri vasi sanguigni, in particolare quelli nello stomaco ed esofago.
- Ascite. La malattia del fegato può provocare un accumulo di grandi quantità di fluido nell’addome. L’ascite può essere scomoda e interferire con la respirazione. Di solito è un segno di cirrosi in stadio avanzato.
- L’insufficienza epatica. Ciò si verifica quando ingenti danni alle cellule del fegato rendono impossibile un corretto funzionamento dell’organo. A questo punto, un trapianto di fegato è l’unica opzione.
- Il cancro del fegato. Le persone con cirrosi hanno un aumentato rischio di cancro al fegato.
Diagnosi
I test e le procedure utilizzate per diagnosticare l’epatite autoimmune sono:Gli esami del sangue.
- L’analisi di un campione di sangue è utile per distinguere l’epatite autoimmune da epatite virale e altri disturbi con sintomi simili. Test anticorpali possono aiutare a individuare il tipo di epatite autoimmune.
- Biopsia epatica. I medici eseguono una biopsia epatica per confermare la diagnosi e per determinare il grado e il tipo di danno epatico.
Trattamenti e cure
Qualunque sia il tipo di epatite autoimmune, l’obiettivo del trattamento è quello di rallentare o arrestare l’attacco del sistema immunitario al fegato . Ciò può aiutare a rallentare la progressione della malattia.
Farmaci per il controllo del sistema immunitario (immunosoppressori)
Farmaci usati per trattare l’epatite autoimmune sono:
- Prednisone. I medici di solito raccomandano una dose iniziale elevata del farmaco corticosteroide prednisone per le persone con epatite autoimmune. Il farmaco viene poi in seguito ridotto alla dose più bassa possibile. La maggior parte delle persone hanno bisogno di continuare ad assumere il prednisone per almeno 18 a 24 mesi, e alcune persone per tutta la vita. Anche se è possibile che si verifichi una remissione pochi anni dopo l’inizio del trattamento, la malattia ritorna spesso se il farmaco viene interrotto.
Il Prednisone, soprattutto se assunto a lungo termine, può causare una vasta gamma di effetti collaterali gravi, tra cui il diabete, assottigliamento delle ossa (osteoporosi), osteonecrosi, pressione alta, cataratta, glaucoma e aumento di peso.
- Azatioprina (Azasan, Imuran). L’Azatioprina, un altro farmaco immunosoppressore, è a volte usato in concomitanza con il prednisone. Utilizzando entrambi i farmaci si può prendere una dose minore di prednisone, riducendone gli effetti collaterali. Gli effetti collaterali della azatioprina possono includere infezioni e nausea. Effetti indesiderati rari includono danni al fegato, infiammazione del pancreas (pancreatite) e il cancro.
- Altri immunosoppressori. Se non si risponde al trattamento con prednisone o azatioprina, il medico può prescrivere immunosoppressori più potenti, come il mofetile (CellCept), ciclosporina (Neoral, Sandimmune, altri) o il tacrolimus (Prograf).
Trapianto di fegato
Quando i farmaci non fermano il progresso della malattia, o si sviluppano cicatrici irreversibili (cirrosi) e insufficienza epatica, l’opzione rimanente è il trapianto di fegato.
Durante un trapianto di fegato, il fegato malato viene rimosso e sostituito con un fegato sano da un donatore. I trapianti di fegato più frequenti utilizzano fegati da donatori deceduti. In alcuni casi, un donatore vivente può dare una porzione del suo fegato. Nel corso di un trapianto da vivente, si riceve solo una porzione del fegato. Entrambi i fegati rigenerano poi nuove cellule.
Czaja AJ, et al. I progressi nella diagnosi, patogenesi e gestione di epatite autoimmune. Gastroenterologia. 2010; 139:58.
Krawitt EL. Patogenesi di epatite autoimmune. http://www.uptodate.com/index~~V. Consultato il 9 febbraio 2012.
Manns MP, et al. Diagnosi e gestione di epatite autoimmune. Hepatology. 2010; 51:1.
L’epatite autoimmune. Istituto Nazionale per il Diabete e Malattie Digestive e renali. http://digestive.niddk.nih.gov/ddiseases/pubs/autoimmunehep/. Consultato il 9 febbraio 2012.
McPhee SJ, et al. Current Medical Diagnosis & Treatment 2012. New York, NY: The McGraw-Hill Companies, 2012. http://www.accessmedicine.com/resourceTOC.aspx?resourceID=1. Consultato il 16 Febbraio 2012.
Luxon BA. La diagnosi e il trattamento di epatite autoimmune. Gastroenterologia Cliniche del Nord America. 2008; 37:461.
Mieli-Vergani G, et al. L’epatite autoimmune. Nature Reviews. Gastroenterologia ed Epatologia. 2011; 8:320.
Greenberger NJ, et al, eds. Diagnosi e trattamento attuale: Gastroenterology, Hepatology, e Endoscopia. New York, NY: McGraw-Hill, 2009. http://www.accessmedicine.com/content.aspx?aID=6204532. Consultato il 16 Febbraio 2012.
Teufel A, et al. Concorso di malattie autoimmuni nei pazienti con epatite autoimmune. Journal of Clinical Gastroenterology. 2010; 44:208.